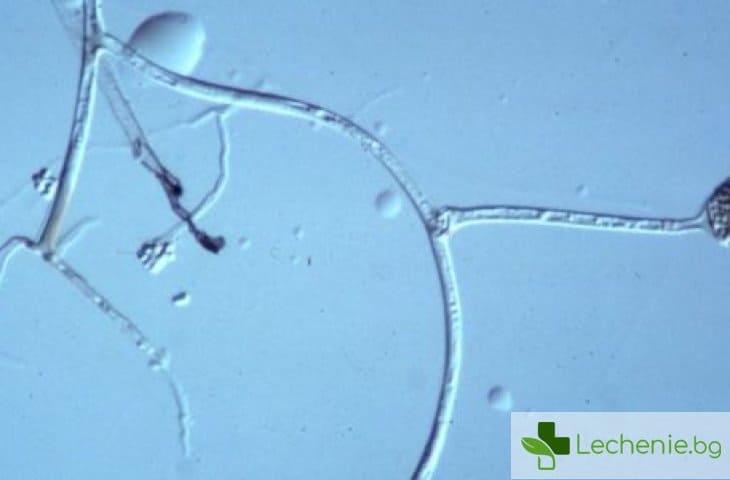
Зигомикозата е не много често срещащо се заболяване в сравнение с другите опортюнистични микози, такива като кандидоза и аспергилоза. Първият случай е описан през 1885 г, като неговото описание е достатъчно пълно, за да се предположи, че причинител на заболяването е Absidia corymbifera.
Първоначално по-голямата от причинителите на инфекцията би отнасяни към гъбичките от род Mucor, въпреки това по-късно те повторно били класифицирани към различни родове и семейства в порядъка на Mucorales.
Скоро след това обаче станало ясно, че сред причинителите на зигомикозата преобладават Rhizopus spp., а не Mucor spp.
С натрупването на данни за тази патология станала известна и очевидната връзка на зигомикозата с онкологичните заболявания, захарния диабет, продължителния прием на антибиотици, кортикостероиди, дефероксамини, имуносупресори.
С усъвършенстването на диагностичните методи се разширил спектърът на причинителите. Наред с представителите на род Rhizopus, Mucor и Absidia, започнали да идентифицират видове от родовете Rhizomucor, Apophysomyces, Saksenaea, Cunninghamella, Cokeromyces, и Syncephalastrum spp.
Какви са рисковите фактори?
Зигомикозата, както и много други инвазивни микози, се развиват преимуществено при имунокомпрометирани пациенти.
Основните рискови фактори при тази категория болни са – декомпенсиран захарен диабет, онко- и хематологични патологии, неутропения /абсолютният брой на неутрофилите е по-малък от 0.5 *109 в продължение на седмица и повече /, СПИН, състояние след трансплантация на органи.
От съществено значение е също продължителната имуносупресивна и цитостатична терапия, тоест химиотерапия в малко по-ограничен смисъл, продължителен прием на глюкокортикоиди и дефероксамин.
Неотдавна бяха описани редица случаи на този вид гъбична инфекция при реципиенти на алогенна трансплантация на вътрешни органи на фона на профилактика с вориконазол.
Всички тези случаи показват увеличаване на честотата на заболеваемост сред пациенти, получаващи като пред и следоперационна подготовка от този противогъбичен препарат, но дали в действителност този медикамент увеличава риска от развитие на зигомикоза към настоящия момент не е известно.
Повечето от описаните случаи на заболяването, са били на фона на терапия с вориконазол, развили се при пациенти, получили високи дози кортикостероиди поради наличието на друга основна патология.
Въпреки това заслужава внимание еднородността на случаите за възникване на зигомикоза при пациенти, приемащи този антимикотик. Вориконазолът притежава широк спектър на действие по отношение на Aspergillus spp., Candida spp., Scedosporium spp, но не е активен спрямо зигомицетите.
Следователно може да се предположи, че вориконазолът, предотвратявайки развитието на други инвазивни инвазивни микози, увеличавайки по този начин продължителността на живота на хора с компрометирана имунна система, но едновременно се повишава вероятността от тяхното инфектиране със зигомицети.
Клинична картина
Съществуват 5 основни клинична варианта на заболяването. Обикновено те са свързани с локализацията на първичното огнище на инфекцията и входната врата на инфекцията.
Зигомикозата се подразделя на риноцеребрална /приблизително около 50% от случаите/, белодробна – 20%, кожна – 10%, гастроинтестинална – 10%, а също и други по-редки форми на заболяването.
Обикновено различните варианти се развиват във връзка с определени рискови фактори.
Например, при пациенти с диабетна кетоацидоза е типично възникването на риноцеребралния вариант на заболяването и по-рядко на белодробната или генерализираната форма. Защо при кетоацидоза се развива именно риноцеребралната форма засега остава неясно.
Лечение на зигомикоза
При прилагане на терапевтичния подход е необходимо да се отчитат 4 фактора – бързината на поставяне на диагнозата, лечение на основното заболяване – ако е възможно пълното му изключване като рисков фактор, хирургично отстраняване на засегнатите тъкани и съответстваща противогъбична терапия.