Съдовите заболявания са социалнозначими заболявания, които засягат голям процент от населението. Те причиняват тежки поражения на организма и повлияват негативно качеството на живот на заболелите.
Атеросклерозата е водещо съдово заболяване в индустриално развитите страни. Тя е много сложен процес, развитието на който зависи от много фактори. Профилактиката и последващият качествен контрол са изключително важни за поддържане на оптимално здравословно състояние и затова трябва да сме информирани.
Какво всъщност е атеросклерозата
Атеросклерозата е болест, засягаща големите и средните артерии. То е едно от най-честите заболявания, свързано с нарушен метаболизъм на липопротеините и най-вече с хиперхолестеролемия. Заболяването се характеризира главно с увреждане на ендотела на артериалната стена.
Ендотелът е специален вид епителна тъкан, образуван от тънък слой ендотелни клетки, който покрива вътрешната повърхност на кръвоносните съдове. Той всъщност е полупропусклива мембрана и е „бариера“ между елементите на кръвта и артериалната стена.
Всъщност, увреждането на ендотела не е механично, т.е. не става въпрос за структурно „нараняване“, а за ендотелна дисфункция. Тя се изразява в:
- Повишена пропускливост на ендотела
- Ниска тромборезистентност
- Повишена адхезивност към формените елементи на кръвта
Обикновено увреждането на ендотела се предхожда от повишени нива на LDL и VLDL. Лекарите наричат тази фаза биохимична.
Смята се, че тя е от решаващо значение за образуването на атеросклеротичните плаки. Хиперлипопротеинемията е един от основните виновници за развитието на ендотелната дисфункция.
Как се образуват атеросклеротичните плаки
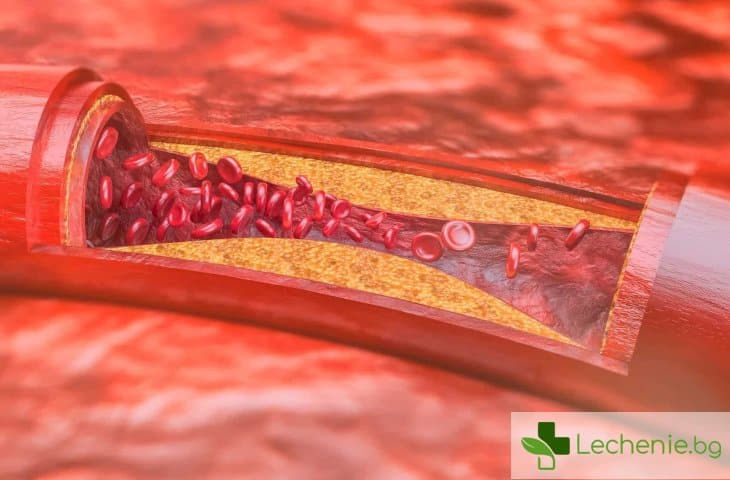
Както вече стана ясно, атеросклеротичната болест се проявява чрез образуване на специфични плаки по хода на съдовете. Плаките, които се отлагат по кръвоносните съдове, се състоят от мазнини, холестерол, фибрин, калций и клетъчни отпадачни продукти.
Холестеролът всъщност е нормална съставка на нашите клетки. Той е изключително важен за производството на витамин D, стероидни хормони и вещества, имащи роля в храносмилането на храната.
По отношение на атеросклерозата, ще ви разкажем малко повече за 2 вида холестерол – HDL и LDL. Почти всеки, поради една или друга причина, се е подлагал на кръвни изследвания и е забелязвал тези показатели върху проведеното изследване.
HDL е известен като „добър“ холестерол. Това всъщност са липопротеини с висока плътност, които събират холестерола от други части на тялото и го връщат обратно към черния дроб, който го обработва и го елиминира от нашето тяло.
LDL, респективно, е „лошият“ холестерол. Той пренася холестерола от черния дроб до кръвта и тъканите. Всъщност не бива да заклеймяваме категорично LDL като враг. Организмът ни го произвежда със защитна цел, за да може той да се закачи за стените на кръвоносните съдове и да ги предпази. Високите нива на LDL са сигнал за проблем, който не бива веднага да се определя като атеросклероза. Високи нива на лош холестерол, могат да се дължат на наследственост, напреднала възраст, консумация на храни, съдържащи много транс- мазнини, липса на двигателна активност и затлъстяване.
Първоначално, атеросклеротичната болест започва с развитие на възпалителен процес, засягащ ендотелните клетки на съдовата стена, свързан със задържане на LDL.
След като са достигнали до съдовата стена, LDL-частиците стават по-податливи към оксидация. Имунната система се опитва да се пребори с процеса на оксидация. Ендотелните клетки отговарят като привличат моноцити - бели кръвни телца, които мигрират от кръвотока, проникват в стената на артериите и се трансформират в макрофаги. Макрофагите поглъщат оксидираните LDL-частици, което отключва редица имунни реакции. С течение на времето и с напредването на процеса, може да се стигне до образуването на атерома, ако отстраняването на мастите от макрофагите чрез „добрия“ холестерол не е достатъчно.
Атеромът представлява киста на мастна жлеза, в резултат на запушване на изходящия ѝ канал. Специализираните клетки на нашата имунната система (макрофаги и Т-лимфоцити) абсорбират оксидирания LDL и се превръщат в коварните пенести клетки.
Пенестите клетки се наричат така, защото цитоплазмата им под микроскоп има пенест вид.
В даден момент, тези пенести клетки са не могат да преработят оксидирания LDL и да привлекат HDL-частици, които да премахнат мастите. Те започват да се разрастват и евентуално се разкъсват, като оставят в артериалната стена оксидирани частици, масти (включително холестерол) и отломки от клетъчна мембрана.
Това привлича още бели кръвни клетки, което възобновява този порочен кръг и по този начин възниква възпаление в артерията. Наличието на плаки предизвиква разтягането на мускулните клетки на кръвоносния съд, за да компенсират за допълнителния обем и се стига и до задебеляване на ендотела.
Върху плаките също така се образява покритие. В по-напредналите стадии на атеросклерозата, е много вероятно, тази плака да се откъсне, така се образува тромб, който възпрепятства преминаването на кръв през кръвоносния съд и по този начин, съответният орган или част от тялото не може да се кръвоснабди.
Кои са причините за възникване на болестта
Все още, не е констатирана точна и ясна причина, поради която възниква атеросклерозата. Но все пак има редица рискови фактори, които активират сложния механизъм на развитие на атеросклеротичната болест.
Факторите могат да бъдат наследствени, придобити, модифицируеми, немодифицируеми.
Наследствеността, за съжаление е необратим рисков фактор. Преди години, фамилната обремененост се отхвърляше като потенциална причина за развитие на атеросклероза.
С напредване на генетичните проучвания и с развитието на молекулярната генетика се откриха някои наследствени болестни състояния, които са главните виновници за ранното развитие на атеросклеротичната болест. Такива състояния представляват вродените дислипидемии, наличието на които, определя по-бързото усвояване на липидните фракции.
Придобитите фактори са по-често срещани. Те се определят от начина на живот на болните и от предишната история и контрол за придружаващите им заболявания.
Ако атеросклерозата се хване в началните стадии, при премахването на някои рискови навици, като тютюнопушене, нездравословно хранене, застоял начин на живот, заболяването подлежи на контрол и лечение.
Модифицируемите рискови фактори се припокриват до някаква степен с придобитите. Тяхното контролиране, определя до голяма степен, развитието на болестта. Такива фактори са:
- Захарен диабет или инсулинова резистентност;
- Повишени серумни концентрации на CRP (C – реактивен протеин) – С – реактивният протеин е маркер за развитие на възпалителен процес. Този показател, обаче, не е много специфичен, тъй като от неговите стойности не може да се изведе информация от какво може да е породено възпалението. СRP може обаче да бъде ориентир за наблюдаващия лекар;
- Хиперхомоцистеинемия – Хомоцистеинът е продукт от разграждането на аминокиселината метионин. Хомоцистеинът увеличава съсирващите свойства на кръвта и води да разрастване на гладкомусклните клетки, в района на увреждане на съдовия епител;
- Хипотиреоидизъм и дефицит на йод – При тези състояния се предизвиква покачване на нивата на холестерол в серума и се установява, често, развитие на липидна пероксидация;
- Дефицит на някои важни витамини – Доброто ниво на витамини от група В, както и витамин С в организма ни може да ни предпази от развитие на атеросклеротична болест. Витамин В6, например, има хипохолестеричен ефект.
Проучвания в областта са установили, че хората, страдащи от дефицит на витамин В6 са по-склонни към образуване на атеросклеротични плаки, в сравнение с тези, които нямат витаминен дефицит;
- Затлъстяване – Атеросклерозата е характерна, най-вече, за страдащите от т. нар. централно затлъстяване или затлъстяване от мъжки тип.
Немодифицируеми са факторите, върху които не можем да имаме контрол. Счита се обаче, че с подходяща диета и строг контрол, върху кръвните показатели, както и с воденето на здравословен начин на живот, хората от по-долу изброените рискови групи, могат значително да понижат потенциалната възможност от развитие на атеросклероза.
Но често срещано явление е, хората от тези рискови групи да отлагат необходимите контролни изследвания, като така увеличават значително риска от развитие на атеросклероза, която често, в подобни случаи, се диагностицира в напреднал стадий.
Рискови групи са:
- Хора, след 55-годишна възраст;
- Мъже;
- Хора, с история на миокарден инфаркт или инсулт;
- Фамилна история на атеросклероза.